Jak długo można nosić maseczkę? Dr Paweł Grzesiowski odpowiada

Opublikowano 27 kwietnia 2020 12:26

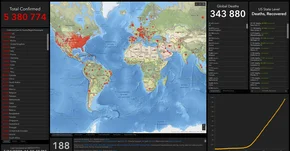
Dotychczas na świecie potwierdzono 2,9 mln przypadków zachorowań na koronawirusa, z czego ponad 11 tys. w Polsce. Zmarło już ponad 207 tys. pacjentów. Wyzdrowiało ponad 870 tys. pacjentów, u któych testy wykazały COVID-19. Dzieci są mniej narażone na koronawirusa niż osoby starsze. Tak naprawdę nie wiemy, jaka jest ich rola w rozprzestrzenianiu się wirusa i zakażaniu osób z grup podwyższonego ryzyka. Dlaczego wirus jest tak groźny dla osób starszych a tak mało groźny dla dzieci i młodzieży?
Niestety wciąż brakuje nam danych doświadczalnych nt. patofizjologii tej choroby. Wiemy, że wirus wykorzystuje do swojej replikacji receptor AC2, czyli enzym, który rozkłada, konwertuje angiotensynę 2. Jest to enzym, który w mniejszym nasileniu, w mniejszej ilości, gęstości występuje u dzieci niż u dorosłych. Wygląda na to, że jednym z ważnych elementów patofizjologii COVID-19 jest uruchomienie specyficznej odporności. Pojawienie się szybko wysokospecyficznych przeciwciał IgG przeciwko białku S wirusa, które odpowiada za patogenność, za przyczepianie się. Jest to tzw. spike, czyli kolec za pomocą, którego wirus przyłącza się do komórki ludzkiej. W tej chwili hipoteza mówi o tym, że osoby które wytwarzają te przeciwciała na wczesnym etapie infekcji, mogą uruchamiać bardzo silną reakcję zapalną na zasadzie kompleksów immunologicznych i później aktywację dopełniacza. Jest to mechanizm uszkodzenia płuc, wielu innych narządów czy mięśnia sercowego. Dzieci, które mają nieco słabiej zaznaczoną zdolność reagowania wysokoswoistymi przeciwciałami, mogą być chronione. Dzięki temu, że mają de facto słabszą reakcję swoistą, ich organizm jest chroniony przed najbardziej ciężkimi postaciami wirusa.
Dodatkowym elementem, który odpowiada za wysoką śmiertelność wśród osób starszych jest wielochorobowość. Osoby, które ukończyły 60 lat cierpią najczęściej na jedną, dwie czy więcej chorób przewlekłych. Część tych chorób jest na granicy wydolności organizmu. Wirus powoduje bardzo intensywną aktywację cytokinową. Może to spowodować nasilenie przewlekłych niewydolności: serca, płuc, nerek czy wreszcie trzustki. To tak jak mamy w mechanizmie cukrzycy, gdzie dochodzi do skrajnego zapotrzebowania na insulinę oraz do poważnych powikłań cukrzycy.
U części chorych na koronawirusa bez względu na wiek, śmiertelny nie jest sam wirus, ale tzw. burza cytokinowa. Na czym ona dokładnie polega, u kogo najczęściej występuje i dlaczego?
Burza cytokinowa to bardzo silna reakcja zapalna uruchamiana w wielu punktach organizmu. Wirus przyczepia się do receptora AC2 czyli do enzymu konwertującego angiotensynę 2. Białko to występuje w bardzo wielu komórkach ludzkiego organizmu, a przede wszystkim w komórkach śródbłonka naczyń i w płucach. Mamy sytuację, gdy do takiego masywnego pobudzenia śródbłonka dochodzi w wielu narządach, co powoduje ogromny wyrzut białek cytokinowych i aktywację stanu zapalnego. Pierwsza faza COVID-19 polega na tym, że aktywuje się tzw. odporność nieswoista, a więc również komórkowa. Wiele komórek pobudzonych limfocytów atakuje wirusa. Zostaje uruchomiony zestaw białek, które mają działanie pirogenne, prozapalne. Jest to pierwszy tydzień choroby. Jeżeli pacjent zdrowieje, ten proces się wycisza. U części osób najprawdopodobniej w tym momencie zaczyna się produkcja swoistych przeciwciał, co uruchamia nową gałąź reakcji nieswoistej, mianowicie reakcję dopełniacza tzw. reakcję kompleksów immunologicznych. Przeciwciało szybko wiąże wirusa. Rzeczywiście spada ilość kopii wirusa w organizmie, ale kompleksy krążące wirus-przeciwciało powodują aktywację bardzo dużej liczby komórek, przede wszystkim kaskadę białek dopełniacza, wykrzepianie i masywny stan zapalny. Ta druga faza prowadzi zwykle do niewydolności oddechowej, niewydolności serca, czy niewydolności nerek.
Podczas epidemii koronawirusa zwracamy szczególną uwagę na higienę rąk. Zbyt częste mycie rąk powoduje jednak wysuszenie skóry. Prowadzi to do powstania małych, niewidocznych dla oka pęknięć, które są wrotami dla wirusa. Panie doktorze, jak często myć ręce? Czy kremowanie pęknięć jest bezpieczne?
Wirus nie przenosi się przez krew. W przypadku poranionych rąk, popękanej skóry, wirus który wnika w pęknięcia, jest trudniejszy do usunięcia. Później łatwo można go przenieść na oczy czy usta. Ręce, które mają popękaną skórę, trudniej jest odkazić w taki sposób, aby nie przenieść wirusa na śluzówki. Musimy dbać o higienę rąk. Każdy, kto używa środków alkoholowych, musi równocześnie używać środków konserwujących, czyli natłuszczających, nawilżających skórę rąk. Jeżeli dezynfekujemy ręce kilkadziesiąt razy dziennie i nie stosujemy środków natłuszczających, to po 2-3 dniach będziemy mieli pękającą, suchą skórę, która jest bardziej podatna na kolonizację wirusa. Higiena rąk polega na stosowaniu środków agresywnych dla naszej skory. Takie środki jak mydło, preparat do dezynfekcji w podobny sposób zmywają, uszkadzają ochronną warstwę skóry. Niszczą też mikrobiotę, która zasiedla naszą skórę. Te elementy musimy odbudowywać. Powinniśmy dbać o higienę rąk i o konserwację skóry dezynfekcji.
Czy noszenie maseczek do momentu wynalezienia szczepionki jest prawidłowe?
Wirus przenosi się przede wszystkim drogą kropelkową. Musimy pamiętać, że maska, która zasłania nos i usta, skutecznie chroni przed wniknięciem wirusa. Oczywiście dzieje się tak w przypadku maski filtrującej. Jeśli mamy osobę, która w naszym gabinecie przebywa w maseczce chirurgicznej. W jej oddechu jest emitowanych mniej cząstek wirusowych. Mając na sobie maskę filtrującą typu FP2 i FP3, jesteśmy zabezpieczeni przed zakażeniem. Maski są jak najbardziej elementem profilaktyki zakażeń COVID-19. Chodzi o to, żeby używać je we właściwy sposób. Maska musi być zdejmowana za troczki. Nie wolno jej zdejmować za cześć przednią. Musi być zdejmowana za troczki czyli za zawieszki. Maskę zdejmujemy, nie dotykając i nie trzepiąc jej częścią twarzową. Następnie odkładamy ją lub wyrzucamy (jeśli jest to maska jednorazowa). Jeśli chcemy ponownie założyć tę samą maskę, to musimy ją najpierw zdezynfekować. Maski wielorazowe można dezynfekować poprzez pranie. Maski FP2 i FP3 można dekontaminować chociażby promieniowaniem UV lub nadtlenkiem wodoru. Maska chroni pod warunkiem, że ją właściwie użytkujemy.
Jak długo możemy nosić maskę?
Maska nie ma nieograniczonego czasu aktywności. Maska FP2 może być stosowana przez kilka godzin, zaś maska FP3 przez kilkanaście godzin. Są nawet maski, które można nosić przez 100 godzin. Maski jednorazowe, chirurgiczne powinniśmy wymieniać nie rzadziej niż co godzinę, maksymalnie co półtorej godziny.
Kiedy możemy spodziewać się wynalezienia szczepionki ?
Szczepionka jest pewnego rodzaju Świętym Graalem. Marzy o niej każdy naukowiec, który zajmuje się tą pandemią. Marzy o niej każdy rząd, który chciałby zabezpieczyć swoich obywateli. Proces wytwórczy szczepionki jest bardzo skomplikowany. Szczepionka jest produktem leczniczym, który wymaga szczególnej uwagi, ponieważ ingeruje w układ odporności. Nie możemy dopuścić do sytuacji, w której pandemia miałaby „skrócić drugą czy trzecią fazę badań klinicznych”. Badania mają powinny być prowadzone zgodnie z normalną procedurą. Skróceniu powinny ulec wszelkie procedury urzędowe, czyli np. rejestracja na którą możemy czekać pół roku, powinna zostać wykonać w tydzień, pod warunkiem że zbierze się odpowiednia grupa ekspertów i przeanalizuje zgromadzone dowody skuteczności i bezpieczeństwa.
Obecnie mamy kilka grup naukowych, które testują szczepionkę. Znamy kod genetyczny wirusa od stycznia. Już trzy miesiące niektóre zespoły badawcze pracują nad szczepionką. Mają do dyspozycji cząstki wirusowe hodowane w laboratorium. Na terenie badań klinicznych obowiązują te same zasady czyli dwu, trzymiesięczny okres obserwacji pacjentów zaszczepionych w drugiej fazie badania. Podobnie jest w trzeciej fazie badania. Jeśli szczepionka jest wprowadzana do testowania wśród ludzi, to minimum pół roku trzeba poczekać na efekty. Mówimy o późnej jesieni. Szczepionka musi przejść testy. Potrzebujemy czasu na wytworzenie dużej liczby dawek. Aby zaszczepić 100 mln ludzi trzeba wytworzyć tę szczepionkę, będą to kolejne miesiące oczekiwania aż fabryki wyprodukują odpowiednią liczbę dawek.
Wirusy w laboratorium w Wuhan to łakomy kąsek dla terrorystów
Mamy poważny problem z błędnymi wynikami testów na koronawirusa